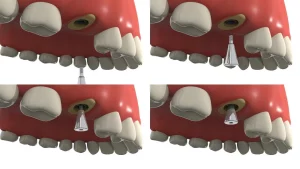
Technologia sterowanej regeneracji kości (GBR) jest skuteczną i wygodną metodą augmentacji kości, szeroko stosowaną w rekonstrukcji wyrostka zębodołowego w przypadku ubytków kostnych związanych z implantami. Dzięki doskonałym właściwościom mechanicznym i biokompatybilności, wprowadzenie siatki tytanowej znacznie rozszerzyło zakres zastosowań GBR, umożliwiając tej technice skuteczne usuwanie większych ubytków kostnych i osiąganie znaczących wyników augmentacji kości w stabilny sposób.
Obecnie technologia GBR w połączeniu z siatką tytanową obejmuje szeroki zakres zastosowań klinicznych i obejmuje różne delikatne procedury kliniczne. Podczas tego procesu lekarze mogą elastycznie wybierać odpowiednie materiały do przeszczepów kostnych, metody pokrycia siatką tytanową i strategie mocowania w oparciu o specyficzne potrzeby każdego przypadku, aby spełnić spersonalizowane wymagania leczenia różnych pacjentów. Wraz z postępem technologicznym, GBR oparte na siatce tytanowej również odnotowało znaczny postęp w technologii cyfrowej i modyfikacjach materiałowych. Niniejszy artykuł ma na celu kompleksowe zbadanie unikalnych właściwości siatki tytanowej, porównanie jej z innymi membranami barierowymi i zagłębienie się w jej zastosowania kliniczne w augmentacji kości, w tym jej udane zastosowanie w różnych złożonych przypadkach. Dodatkowo omówione zostaną typowe powikłania związane ze stosowaniem siatki tytanowej.
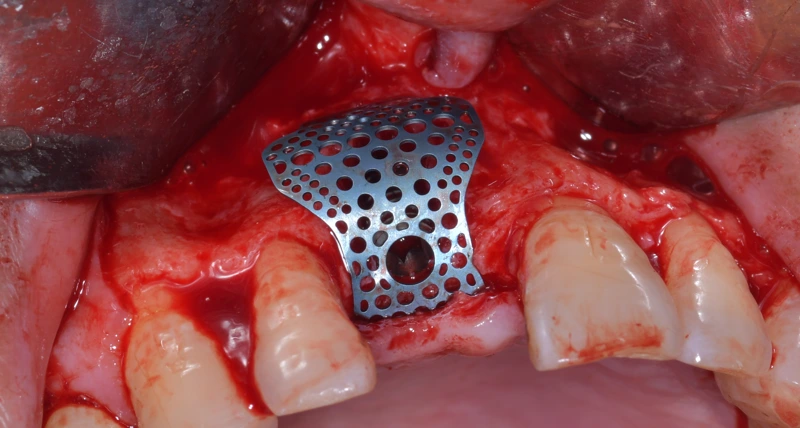
Technologia sterowanej regeneracji kości (GBR) i siatka tytanowa
Technologia sterowanej regeneracji kości (GBR) stała się jedną z głównych opcji naprawy ubytków kości wyrostka zębodołowego dzięki swojej prostocie, stosunkowo niskiej barierze technicznej, doskonałej stabilności kości i niezwykłemu wielokierunkowemu potencjałowi osteogennemu.
Podstawowa koncepcja technologii GBR polega na wykorzystaniu różnic w szybkości migracji komórek. Dzięki starannie zaprojektowanej membranie barierowej, GBR skutecznie zapobiega inwazji komórek nabłonka i tkanki łącznej do obszaru ubytku kostnego, zapewniając w ten sposób czystą i niezakłóconą ścieżkę dla osteoblastów do priorytetowej indukcji i regeneracji kości w obszarze ubytku. Jednocześnie starannie dobrane materiały do przeszczepu kości działają jak rusztowanie, mocno zakotwiczając się w obszarze ubytku kości i kierując osteoblastami i komórkami kostnymi do współpracy w tworzeniu nowej kości.
Należy zauważyć, że w praktyce klinicznej technologii GBR funkcja wsparcia przestrzeni w obszarze ubytku kostnego może być bardziej krytyczna niż selektywna izolacja komórek. W przypadku niewystarczającego wsparcia w obszarze przeszczepu, ubytek kostny może przesunąć się z powodu miejscowego naprężenia, prowadząc do zapadnięcia się w obszarze augmentacji kości i pogarszając wyniki leczenia. Dlatego membrana barierowa w technologii GBR musi mieć nie tylko dobrą biokompatybilność, ale także zapewniać wystarczającą sztywność, wsparcie i retencję.
Jednak tradycyjne membrany barierowe (takie jak wchłanialne membrany kolagenowe lub niewchłanialne membrany ze spienionego politetrafluoroetylenu (ePTFE)), choć skuteczne w selektywnej izolacji komórek, są stosunkowo miękkie i nie mogą zapewnić wystarczającej retencji i ochrony obszaru regeneracji kości. W przypadku dużych ubytków kostnych, tradycyjnym membranom brakuje sztywności, aby utrzymać stabilną i odpowiednią przestrzeń do regeneracji kości, a nawet mogą wpływać na ukrwienie z powodu mikroruchów.
W tym kontekście siatka tytanowa, ze swoimi doskonałymi właściwościami mechanicznymi i osteokondukcyjnymi, zabłysła w zastosowaniach klinicznych obejmujących poważne pionowe lub poziome ubytki kostne w kości wyrostka zębodołowego. Liczne badania pokazują, że siatka tytanowa nie tylko zapewnia silne wsparcie i ochronę dla obszaru regeneracji kości, ale także skutecznie promuje tworzenie i regenerację nowej kości.
Jako podstawowa technologia w dziedzinie implantologii jamy ustnej, wartość kliniczna technologii GBR jest niekwestionowana. Wprowadzenie siatki tytanowej niewątpliwie dodaje GBR nowej witalności i możliwości, otwierając nowe ścieżki naprawy ubytków kości wyrostka zębodołowego.
Titanium Mesh: Wydajność i charakterystyka
Siatka tytanowa wyróżnia się pod względem właściwości mechanicznych, biologicznych i osteokondukcyjnych, oferując znaczące korzyści w porównaniu z tradycyjnymi membranami barierowymi. W technologii Guided Bone Regeneration (GBR) siatka tytanowa zapewnia silne wsparcie i ochronę obszarów regeneracji kości, promuje tworzenie i regenerację nowej kości oraz otwiera nowe możliwości naprawy ubytków kości wyrostka zębodołowego.
1. Właściwości mechaniczne
Siatka tytanowa ma znaczące zalety mechaniczne. Jej wytrzymałość na rozciąganie waha się od 100 do 140 kgf/mm², podczas gdy jej gęstość wynosi tylko 60% stali, co oznacza, że zapewnia potężne wsparcie, pozostając jednocześnie lekką. Ponadto tytanowa siatka ma niski moduł sprężystości, niską przewodność cieplną i jest nieferromagnetyczna, dzięki czemu jest bardziej elastyczna i stabilna w użyciu. W technologii GBR sztywność, wsparcie i zdolności retencyjne siatki tytanowej mają kluczowe znaczenie, zapewniając silne wsparcie i ochronę, aby zapobiec przemieszczaniu się przeszczepu i zapadaniu się augmentacji kości.
2. Właściwości biologiczne i osteokondukcyjne
Siatka tytanowa wykazuje również doskonałe właściwości biologiczne i osteokondukcyjne. Po pierwsze, ma doskonałą biokompatybilność, dzięki czemu jest dobrze tolerowana przez organizm i jest mało prawdopodobne, aby powodowała reakcje alergiczne lub odrzucenie. W ludzkim ciele tytanowa siatka jest odporna na korozję spowodowaną wydzielinami i jest nietoksyczna, dobrze przystosowując się do metod sterylizacji, dlatego jest szeroko stosowana w urządzeniach medycznych i implantach. Co więcej, podczas gdy tytanowa siatka może uwalniać niewielkie ilości cząstek metalu, nie wpływają one znacząco na tempo wzrostu ludzkich komórek, co dodatkowo dowodzi jej bezpieczeństwa biologicznego. Dodatkowo, siatka tytanowa wykazuje doskonałe właściwości mechaniczne i osteokondukcyjne, zapewniając stabilną przestrzeń do regeneracji kości i promując tworzenie nowej kości.
3. Doskonałe właściwości fizyczne i chemiczne
Siatka tytanowa dziedziczy odporność na korozję stopów tytanu, zachowując stabilność nawet w trudnych warunkach, dzięki czemu nadaje się do różnych warunków korozyjnych. Jej powierzchnia może natychmiast utworzyć jednolitą i gęstą warstwę tlenku, która skutecznie chroni przed korozją powodowaną przez różne czynniki. Co więcej, siatka tytanowa charakteryzuje się dobrą oddychalnością i elastycznością, co pozwala na jej zginanie i kształtowanie w celu dopasowania do konturów różnych ubytków kostnych, zapewniając większą elastyczność w procedurach GBR. Jej makroporowatość odgrywa kluczową rolę w utrzymaniu dopływu krwi i przyczepu tkanek miękkich, co wspomaga regenerację kości.
4. Dobra biokompatybilność i plastyczność
Siatka tytanowa ma doskonałą biokompatybilność, a jej gładka powierzchnia jest mniej podatna na skażenie bakteryjne, zmniejszając tym samym ryzyko infekcji. Sprawia to, że siatka tytanowa jest bezpieczniejsza i bardziej niezawodna w zastosowaniach GBR. Ponadto siatka tytanowa oferuje szeroki zakres właściwości mechanicznych, a jej grubość można dostosować do różnych potrzeb klinicznych. Chirurdzy mogą precyzyjnie kształtować i przycinać siatkę, aby dopasować ją do obszaru ubytku kości, zapewniając skuteczne wsparcie.
5. Różnice w stosunku do innych membran
W porównaniu z tradycyjnymi membranami barierowymi, siatka tytanowa oferuje znaczące korzyści. Tradycyjne membrany (takie jak wchłanialne membrany kolagenowe lub niewchłanialne membrany z ekspandowanego politetrafluoroetylenu (ePTFE)) zapewniają selektywną izolację komórek, ale ich stosunkowo miękki charakter utrudnia zapewnienie wystarczającego wsparcia i ochrony dla obszaru regeneracji kości. Siatka tytanowa o wysokiej wytrzymałości, sztywności i dobrej biokompatybilności zapewnia lepsze wyniki w zastosowaniach GBR. Dodatkowo, gładka powierzchnia siatki tytanowej zmniejsza ryzyko skażenia bakteryjnego, obniżając ryzyko infekcji. Jednak twardość siatki tytanowej może również prowadzić do potencjalnych problemów, takich jak podrażnienie i ekspozycja błony śluzowej. Dlatego też, aby wybrać odpowiednią grubość i porowatość siatki tytanowej, konieczna jest dokładna ocena stanu pacjenta.

Zastosowanie siatki tytanowej w augmentacji kości
Technologia siatki tytanowej GBR (Guided Bone Regeneration) była początkowo stosowana głównie do rekonstrukcji ubytków kości szczęki i żuchwy w chirurgii szczękowo-twarzowej, a następnie została rozszerzona na obszar ubytków kości wyrostka zębodołowego. Od 1996 roku siatka tytanowa jest szeroko stosowana w miejscowej rekonstrukcji wyrostka zębodołowego ze względu na doskonałą biokompatybilność i właściwości mechaniczne, spełniając wymagania dotyczące początkowej stabilności implantu i integracji kości.
Specyficzne zastosowanie siatki tytanowej w rekonstrukcji wyrostka zębodołowego
Zgodnie z klasyfikacją Terheydena, poekstrakcyjne defekty wyrostka zębodołowego dzielą się na cztery typy, przy czym zastosowanie siatki tytanowej różni się w zależności od rodzaju defektu:
1/4 Wada: Wczesna resorpcja kości, przy czym utrata kości policzkowej jest mniejsza niż 50% przewidywanej długości implantu.
W przypadku tego łagodnego ubytku kości do augmentacji kości można zastosować tradycyjną technologię GBR.
Wady 2/4 i 3/4: Resorpcja kości policzkowej tworzy wyrostek zębodołowy w kształcie ostrza (typ 2/4) lub resorpcja kości po kilku latach utraty zębów prowadzi do częściowej redukcji wysokości i szerokości wyrostka zębodołowego (typ 3/4).
Te umiarkowane ubytki kostne można zrekonstruować przy użyciu siatki tytanowej GBR. W zależności od stopnia pionowej resorpcji ścian kości policzkowej lub podniebiennej, dokonuje się dalszego podziału na przypadki łagodne i ciężkie. W przypadku łagodnej resorpcji, GBR z siatką tytanową można wykonać wraz z implantacją. W przypadku ciężkiej resorpcji bardziej zalecana jest opóźniona implantacja i augmentacja kości siatką tytanową.
4/4 Wada: Po kilku latach utraty zębów resorpcja kości powoduje całkowitą utratę wysokości i szerokości wyrostka zębodołowego.
W przypadku tego poważnego ubytku kostnego zalecana jest metoda przeszczepu kości typu onlay, aby zaspokoić potrzebę odbudowy mocno zanikającego wyrostka zębodołowego.
Podejścia chirurgiczne w technologii Titanium Mesh GBR
Klinicznie istnieją różne metody chirurgiczne augmentacji kości siatką tytanową, które można ogólnie podzielić na: jednoczesną implantację z augmentacją kości siatką tytanową, opóźnioną implantację z augmentacją kości siatką tytanową oraz siatkę tytanową w połączeniu z innymi technikami augmentacji kości w GBR. Przy wyborze konkretnej metody chirurgicznej ważne jest, aby dokładnie ocenić ogólny stan zdrowia pacjenta i ubytek kości wyrostka zębodołowego w obszarze chirurgicznym, aby zapewnić wysoki wskaźnik powodzenia i komfort pacjenta.
Zastosowanie siatki tytanowej w jednoczesnej implantacji
W ostatnich latach siatka tytanowa była szeroko stosowana w operacjach jednoczesnej implantacji ze względu na jej doskonałą zdolność do utrzymywania stabilnej przestrzeni tworzenia kości. Naukowcy skupili się na badaniu zastosowania siatki tytanowej w augmentacji kości z jednoczesną implantacją, mając na celu zmniejszenie urazów i zakłóceń w tworzeniu kości podczas wtórnych operacji implantologicznych, skracając w ten sposób cały proces leczenia.
Siatka tytanowa ma wyjątkowe właściwości mechaniczne i biologiczne, co oznacza, że wzmocniony grzbiet wyrostka zębodołowego zwykle nie ulega znacznej resorpcji ani deformacji po zabiegu. Ta cecha stanowi silne wsparcie dla jednoczesnej implantacji. Zarówno badania na zwierzętach, jak i badania kliniczne wykazały znaczące efekty zastosowania siatki tytanowej w implantacji jednoczasowej.
Wielu renomowanych ekspertów stomatologicznych przeprowadziło szeroko zakrojone eksperymenty, a ich wyniki wskazują, że siatka tytanowa jest wysoce skuteczna w jednoczesnej implantacji. Przy odpowiednich wskazaniach, augmentacja kości siatką tytanową, po której następuje natychmiastowa implantacja, jest wykonalną i korzystną strategią leczenia. Takie podejście nie tylko zmniejsza uraz chirurgiczny i zakłócenia w tworzeniu kości, ale także skraca proces leczenia, poprawiając komfort i zadowolenie pacjenta. Systematyczne przeglądy wykazały również, że wskaźnik przeżywalności implantów wszczepionych jednocześnie po augmentacji kości siatką tytanową jest podobny do wskaźnika przeżywalności implantów wszczepionych bezpośrednio po przeszczepie kości. W analizie statystycznej nie zaobserwowano żadnych uszkodzeń implantów.
Zastosowanie siatki tytanowej z opóźnioną implantacją
Jako membrana barierowa w technologii Guided Bone Regeneration (GBR), siatka tytanowa nie tylko skutecznie wspomaga augmentację kości, ale także zapewnia solidną podstawę dla udanej implantacji implantów dentystycznych.
W praktyce augmentacja kości siatką tytanową jest często przeprowadzana etapami, niezależnie od wszczepienia implantu. Najpierw wykonywana jest rekonstrukcja kości w obszarze ubytku kości wyrostka zębodołowego, a gdy tkanka kostna ustabilizuje się, wykonywany jest drugi zabieg chirurgiczny w celu precyzyjnego umieszczenia implantu w zaplanowanej pozycji. Takie etapowe podejście do leczenia zapewnia pomyślny wynik regeneracji kości i zapewnia silne wsparcie dla powodzenia kolejnej operacji implantacji. Nawet jeśli początkowa operacja augmentacji kości nie przyniesie oczekiwanych rezultatów, skuteczna rekonstrukcja wyrostka zębodołowego może zostać przeprowadzona podczas kolejnej operacji implantologicznej, zapewniając ostateczny sukces implantacji.
Liczne badania potwierdziły znaczący sukces połączenia technologii GBR z siatką tytanową w celu augmentacji kości w zanikowych bezzębnych wyrostkach zębodołowych. Na przykład w badaniu przeprowadzonym przez Poli i wsp. zbadano zastosowanie augmentacji kości siatką tytanową u bezzębnych pacjentów z ubytkami kości szczęki. Po 6-miesięcznym okresie rekonwalescencji pacjenci osiągnęli optymalną regenerację kości, tworząc korzystne warunki dla powodzenia implantacji. W ciągu 88-miesięcznego okresu obserwacji ilość resorpcji kości w nowo utworzonej kości była minimalna i nie zaobserwowano żadnych niekorzystnych skutków dla funkcji implantu.
Co więcej, badania przeprowadzone przez Ciocca i wsp. potwierdziły skuteczność GBR w połączeniu z siatką tytanową w rekonstrukcji rozległych ubytków wyrostka zębodołowego. Po 6 do 8 miesiącach rekonwalescencji pacjenci osiągnęli średni pionowy przyrost kości wynoszący (3,89±1,46) mm, w pełni spełniający wymagania implantologiczne zrekonstruowanego miejsca. Należy jednak zauważyć, że operacje augmentacji kości na dużą skalę są często związane z wyższymi wskaźnikami ekspozycji i niepowodzeń. W raporcie Ciocca wskaźnik ekspozycji siatki tytanowej wyniósł aż 66%, ale na szczęście te przypadki ekspozycji nie wpłynęły znacząco na wynik augmentacji kości, podkreślając wyjątkowe zalety siatki tytanowej w implantologii stomatologicznej.
Podsumowując, zastosowanie siatki tytanowej z opóźnioną implantacją przyniosło rewolucyjne zmiany w dziedzinie implantów dentystycznych. Nie tylko zwiększa wskaźnik powodzenia augmentacji kości, ale także zapewnia mocniejsze podstawy do pomyślnego umieszczenia implantów dentystycznych.
Zastosowanie siatki tytanowej w połączeniu z innymi metodami powiększania kości
W przypadku rozległych ubytków kości wyrostka zębodołowego lub złożonych deformacji ścian kostnych, zastosowanie siatki tytanowej w połączeniu z innymi metodami augmentacji kości wykazało znaczące zalety w dziedzinie implantów dentystycznych.
Stosowanie samych przeszczepów kostnych o wysokiej gęstości lub technologii sterowanej regeneracji kości (GBR) może wiązać się z ryzykiem, takim jak kompensacyjna resorpcja kości lub ekspozycja błony zaporowej. Zastosowanie siatki tytanowej może również zmniejszyć ilość autogennej kości wymaganej do przeszczepu kości o wysokiej gęstości, zapewniając większą wygodę i komfort dla pacjenta.
Augmentacja kości siatką tytanową może nawet odgrywać kluczową rolę w rekonstrukcji ubytków kości wyrostka zębodołowego po niepowodzeniu autogennych przeszczepów kostnych o wysokiej gęstości. Badania wykazały, że zastosowanie siatki tytanowej do pokrycia cząstek hydroksyapatytu w celu rekonstrukcji poważnie zresorbowanej kości wyrostka zębodołowego po niepowodzeniu przeszczepu o wysokiej gęstości nadal skutkowało średnim przyrostem kości wynoszącym (4,2±0,5) mm. Po 3-letniej obserwacji tkanka kostna wokół implantu pozostała stabilna, co dodatkowo potwierdza skuteczność i stabilność augmentacji kości siatką tytanową. Dodatkowo, GBR z siatką tytanową można również łączyć z technikami wzmacniania kości w celu dalszej poprawy wyników augmentacji kości.
Zastosowanie siatki tytanowej w połączeniu z innymi metodami augmentacji kości w implantologii stomatologicznej ma znaczące zalety. Nie tylko zmniejsza ryzyko niepowodzenia chirurgicznego i resorpcji kości, ale także zmniejsza zapotrzebowanie na kość autogenną, zapewniając lepsze wyniki leczenia i większy komfort dla pacjentów.
Operacja augmentacji kości z użyciem siatki tytanowej
Materiały do przeszczepu kości
Materiały do przeszczepów kostnych odgrywają kluczową rolę w implantach dentystycznych i operacjach rekonstrukcji kości. Ziarniste przeszczepy kostne są uważane za idealne materiały wypełniające, ponieważ mogą wypełniać różne kształty ubytków kostnych i zapobiegać tworzeniu się szczelin pod siatką tytanową. W porównaniu do blokowych przeszczepów kostnych, ziarniste przeszczepy kostne mają lepsze właściwości osteogenne i osteoindukcyjne. Materiały do autoprzeszczepu pobrane przy użyciu Skrobak do kościw połączeniu z zastosowaniem siatki tytanowej wykazały znaczące wyniki w odbudowie kości i przeżywalności implantów.
Wykorzystanie kości autogennej jest jednak ograniczone przez ilość kości w miejscu dawczym, koszty chirurgiczne i stan pacjenta. Aby przezwyciężyć te ograniczenia, naukowcy badali mieszanie kości autogennej z ksenoprzeszczepami (takimi jak nieorganiczny bydlęcy materiał kostny, DBBM) w celu zmniejszenia zapotrzebowania na kość autogenną. DBBM, jeden z najczęściej stosowanych materiałów ksenoprzeszczepowych, charakteryzuje się wysoką biokompatybilnością i niskim współczynnikiem resorpcji. Może integrować się z nową kością, utrzymywać objętość przeszczepu i zwiększać gęstość kości po jej utworzeniu.
W wielu badaniach analizowano zastosowanie ksenoprzeszczepów lub mieszanin kości autogennej i ksenoprzeszczepu do augmentacji kości. W badaniach klinicznych stosunek kości autogennej do ksenoprzeszczepu wynosi zazwyczaj 50/50 lub 30/70. Chociaż badania histologiczne sugerują, że zwiększenie proporcji kości autogennej w mieszaninie przeszczepów prowadzi do wyższego odsetka nowej kości, nie stwierdzono statystycznie istotnej różnicy, aby udowodnić krytyczną rolę kości autogennej w mieszaninie przeszczepów. Wskazuje to, że w przypadku rekonstrukcji kości z użyciem siatki tytanowej można osiągnąć podobne i przewidywalne wyniki przy użyciu kości autogennej lub różnych materiałów ksenoprzeszczepowych.
W ostatnich latach czynniki indukcji kości oparte na rekombinowanym ludzkim białku morfogenetycznym kości (rhBMP), ze względu na ich zdolność do promowania odbudowy i tworzenia kości, stały się alternatywą dla tradycyjnego przeszczepu kości. Wśród nich wykazano, że rhBMP-2 ma wysoki potencjał osteoindukcyjny, odgrywając ważną rolę we wczesnych etapach proliferacji mezenchymalnych komórek macierzystych i różnicowania w osteoblasty. Jednakże, ponieważ rhBMP-2 jest przechowywany głównie w postaci płynnej, wymaga użycia wchłanialnych gąbek kolagenowych (ACS) jako nośnika. Nośnikom kolagenowym brakuje jednak stabilności strukturalnej, co często wymaga zastosowania siatki tytanowej w poziomej lub pionowej augmentacji kości za pomocą rhBMP-2/ACS, aby zapobiec zapadaniu się przestrzeni osteogennej pod wpływem ciśnienia.
Chociaż badania kliniczne wskazują, że nie ma znaczącej różnicy w poziomej augmentacji kości przy użyciu rhBMP-2 w porównaniu z autogennym przeszczepem kości, proces osteointegracji indukowany przez rhBMP-2 trwa dłużej. Ponadto proces uwalniania rhBMP-2/ACS jest niekontrolowany, co może prowadzić do działań niepożądanych, takich jak obrzęk pooperacyjny. W związku z tym należy dokładnie rozważyć potencjalne ryzyko i korzyści związane ze stosowaniem rhBMP-2 do augmentacji kości.
Niezależnie od tego, czy używana jest kość autogenna, materiały ksenoprzeszczepowe czy czynniki indukcji kości oparte na rhBMP, wszystkie one mogą być łączone z siatką tytanową w celu uzyskania dobrych wyników augmentacji kości. Jednak przy wyborze określonych materiałów i protokołów przeszczepu kości konieczne jest kompleksowe rozważenie indywidualnego stanu pacjenta, wymagań chirurgicznych i oczekiwanych wyników.
Materiały pokrywające
Siatka tytanowa odgrywa kluczową rolę w chirurgii augmentacji kości, zapewniając rusztowanie dla wzrostu tkanki dzięki swojej porowatej strukturze. Może to jednak również prowadzić do nadmiernego tworzenia się tkanek miękkich pod siatką. Aby zamknąć pory siatki tytanowej i zoptymalizować proces gojenia, naukowcy zbadali zastosowanie różnych materiałów pokrywających.
Wchłanialne błony kolagenowe są powszechnie stosowane ze względu na ich doskonałą biokompatybilność i zdolność do wspomagania gojenia się błony śluzowej. Jednak retrospektywne badanie kohortowe wykazało, że nie było statystycznie istotnej różnicy we wskaźnikach ekspozycji siatki tytanowej z lub bez pokrycia membraną kolagenową, a pod siatką tytanową nadal obserwowano gęstą tkankę włóknistą. Sugeruje to, że wchłanialne błony kolagenowe mają ograniczoną skuteczność w zmniejszaniu tworzenia się tkanki miękkiej pod siatką tytanową.
Natomiast zastosowanie skoncentrowanych czynników wzrostu (CGF) wykazało bardziej obiecujące wyniki. CGF umieszcza się między siatką tytanową a tkanką miękką dziąsła w celu promowania angiogenezy i różnicowania fibroblastów. Przyspiesza to gojenie tkanek miękkich, chroni siatkę tytanową i materiały do przeszczepu kości pod dziąsłami oraz zmniejsza reakcje zapalne. Badanie kohorty klinicznej wykazało, że pacjenci otrzymujący leczenie CGF wykazywali lepsze gojenie podczas augmentacji kości siatką tytanową i mieli niższy wskaźnik ekspozycji siatki tytanowej.
Osocze bogatopłytkowe (PRP) i fibryna bogatopłytkowa (PRF) są również stosowane w operacjach augmentacji kości siatką tytanową. PRP ma wyższe stężenie płytek krwi, ale stosunkowo niską zawartość naturalnego fibrynogenu. Randomizowane, kontrolowane badanie wykazało, że grupa z siatką tytanową stosująca PRP wykazała lepsze wyniki pod względem powikłań i tworzenia kości, bez obserwowanej ekspozycji siatki tytanowej. PRF, jako koncentrat płytek krwi drugiej generacji, jest łatwiejszy do przygotowania i zastosowania w porównaniu do PRP. Badanie retrospektywne wykazało, że pokrycie siatki tytanowej stałym zaawansowanym PRF (A-PRF) znacznie zmniejszyło wskaźnik ekspozycji siatki tytanowej. Może to być związane z początkową stabilnością skrzepu, w której pośredniczy fibryna w PRF, a także jego zdolnością do stymulowania osteoblastów, komórek więzadeł przyzębia i komórek nabłonkowych, promując naprawę ubytków kostnych, gojenie się ran i mikrokrążenie.
Zastosowanie różnych materiałów pokrywających w operacjach augmentacji kości siatką tytanową daje różne wyniki. Materiały biologiczne, takie jak CGF, PRP i PRF, zyskały uwagę ze względu na ich zdolność do promowania gojenia tkanek miękkich i zmniejszania powikłań. Materiały te oferują dodatkowe opcje i możliwości poprawy wyników operacji augmentacji kości siatką tytanową.
Mocowanie siatki tytanowej
Badania in vitro wykazały, że krew w kontakcie z powierzchnią siatki tytanowej uwalnia czynniki migracyjne, które odgrywają kluczową rolę we wczesnych etapach rekrutacji komórek. Interakcja między krwią a siatką tytanową pomaga regulować wczesne mikrośrodowisko osteogenne podczas gojenia i przebudowy kości. W procedurach sterowanej regeneracji kości (GBR) z użyciem siatki tytanowej istotne jest zapewnienie mocnego zamocowania siatki, aby zapobiec mikroruchom, które mogą wpływać na tworzenie się skrzeplin.
W zależności od specyficznych potrzeb pacjenta w zakresie augmentacji kości i tego, czy planowane jest jednoczesne wszczepienie implantu, można zastosować różne metody mocowania siatki tytanowej.
- Defekt pojedynczego zęba z jednoczesnym wszczepieniem implantu W przypadku wad pojedynczych zębów z planowaną jednoczesną implantacją, do zamocowania siatki tytanowej można użyć wchłanialnych szwów. Metoda ta pozwala uniknąć potencjalnego wpływu tytanowych śrub na implant i zmniejsza potrzebę kolejnych operacji w celu usunięcia siatki i śrub, minimalizując w ten sposób uraz pacjenta.
- Opóźniona implantacja w przypadku wady pojedynczego zęba W przypadku opóźnionej implantacji w przypadku ubytków pojedynczych zębów, gdy nie ma ograniczeń związanych z implantem podczas dwuetapowej procedury, do zamocowania tytanowej siatki można użyć tytanowych śrub. Śruby i siatkę można łatwo usunąć podczas kolejnej operacji implantacji.
- Wiele wad zębów W przypadku pacjentów z dużymi ubytkami kostnymi obejmującymi wiele zębów, siatka tytanowa może się przemieszczać ze względu na rozmiar ubytku. Aby zapewnić stabilność skrzepu krwi i gojenie się ran, tytanowe śruby są zwykle używane do mocnego mocowania siatki między wieloma implantami, zapewniając jednocześnie, że same implanty nie zostaną naruszone.
- Prefabrykowana siatka tytanowa w procedurach cyfrowych W przypadku siatki tytanowej, która została wstępnie wyprodukowana za pomocą procesów cyfrowych, można ją bezpośrednio przymocować do implantu za pomocą odpowiednich systemów implantologicznych z odpowiednimi akcesoriami, takimi jak regulatory wysokości, czapki lub łączniki gojące. Akcesoria te mogą być stosowane zarówno do zanurzonych, jak i niezanurzonych implantów, w zależności od przypadku.
- Dodatkowe metody mocowania Aby skuteczniej zamocować tytanową siatkę, wyspecjalizowane Zestaw do mocowania siatki tytanowej lub można zastosować połączony model śrub podpierających. Wybór metody mocowania powinien opierać się na konkretnej sytuacji pacjenta i wymaganiach chirurgicznych.
Mocowanie siatki tytanowej odgrywa kluczową rolę w powodzeniu operacji augmentacji kości, a różne metody mogą być stosowane w celu zapewnienia stabilności i gojenia kości i otaczających tkanek. Wybrana metoda mocowania powinna być dostosowana do stanu pacjenta i konkretnych potrzeb operacji.
Powikłania, postępowanie i zapobieganie Tytanowa siatka dentystyczna
I. Powikłania stosowania tytanowej siatki dentystycznej
- Infekcja: Po implantacji siatki tytanowej, jeśli higiena jamy ustnej jest nieodpowiednia lub obszar chirurgiczny jest zanieczyszczony, może wystąpić infekcja. Infekcja może objawiać się miejscowym zaczerwienieniem, obrzękiem, bólem, gorączką, a w ciężkich przypadkach może zagrozić stabilności siatki tytanowej i procesowi gojenia.
- Ekspozycja na siatkę: Siatka tytanowa może zostać wystawiona na działanie środowiska jamy ustnej z powodu niewłaściwego zamocowania lub słabego gojenia tkanek miękkich. Odsłonięta siatka może zwiększać ryzyko infekcji i wpływać na funkcjonowanie jamy ustnej i estetykę pacjenta.
- Proliferacja tkanek miękkich: Z powodu podrażnienia przez siatkę tytanową lub niewłaściwej higieny jamy ustnej może dojść do proliferacji tkanek miękkich, prowadzącej do powstania ziarniniaków lub polipów. Rozrost tkanek miękkich może wpływać na funkcję żucia i komfort jamy ustnej pacjenta.
- Uraz nerwu: Niewłaściwe postępowanie podczas implantacji siatki tytanowej może uszkodzić pobliskie nerwy, prowadząc do zaburzeń czucia, takich jak drętwienie dolnej wargi.
- Przesunięcie lub poluzowanie siatki: Jeśli siatka tytanowa nie zostanie dobrze zamocowana lub jeśli pacjent będzie jej niewłaściwie używać, może się przesunąć lub poluzować. Przesunięcie lub poluzowanie siatki może wpłynąć na jej funkcjonalność i estetykę.
II. Postępowanie z tytanową siatką dentystyczną
- Monitorowanie pooperacyjne: Należy przeprowadzać regularne badania jamy ustnej i radiograficzne w celu monitorowania stabilności i gojenia się siatki tytanowej. Wszelkie powikłania, takie jak infekcja lub odsłonięcie siatki, powinny być szybko identyfikowane i leczone.
- Utrzymanie higieny jamy ustnej: Pacjentów należy poinstruować w zakresie prawidłowych technik szczotkowania i stosowania nici dentystycznych w celu utrzymania higieny jamy ustnej. Należy unikać stosowania zbyt ostrych produktów do higieny jamy ustnej, które mogłyby uszkodzić błonę śluzową jamy ustnej.
- Wskazówki dietetyczne: Należy zalecić pacjentom unikanie twardych, lepkich lub drażniących pokarmów, które mogłyby uszkodzić siatkę tytanową lub zakłócić proces gojenia.
- Regularne wizyty kontrolne: Zaplanuj regularne wizyty kontrolne, aby wcześnie zidentyfikować i opanować wszelkie potencjalne powikłania.
III. Zapobieganie powikłaniom związanym z tytanową siatką dentystyczną
- Ocena przedoperacyjna: Przed implantacją siatki tytanowej należy przeprowadzić kompleksową ocenę jamy ustnej i ogólnego stanu zdrowia. Należy ocenić stan higieny jamy ustnej pacjenta, wady kości szczęki, ogólny stan zdrowia i określić, czy jest on odpowiednim kandydatem do implantacji siatki tytanowej.
- Opieka śródoperacyjna: Podczas operacji należy przestrzegać ścisłych zasad aseptyki, aby zapobiec zanieczyszczeniu obszaru operowanego. Operuj ostrożnie, aby uniknąć uszkodzenia pobliskich nerwów i naczyń krwionośnych. Wybierz odpowiedni rozmiar i kształt siatki tytanowej, aby zapewnić jej idealne dopasowanie do ubytku kości szczęki.
- Opieka pooperacyjna: Zapewnienie pacjentom szczegółowych instrukcji dotyczących opieki pooperacyjnej, w tym utrzymania higieny jamy ustnej i zaleceń dietetycznych. Informowanie pacjentów o możliwych dolegliwościach i powikłaniach oraz uczenie ich, jak je identyfikować i jak sobie z nimi radzić.
- Wykorzystanie materiałów biologicznych: Rozważ zastosowanie materiałów biologicznych, takich jak skoncentrowane czynniki wzrostu (CGF) lub osocze bogatopłytkowe (PRP) podczas implantacji siatki tytanowej w celu wspomagania gojenia. Te materiały biologiczne wspomagają gojenie tkanek miękkich i zmniejszają ryzyko ekspozycji siatki i infekcji.
Przyszłe trendy siatki tytanowej w augmentacji kości
Siatki tytanowe będą nadal rozwijać się w kierunku innowacji technologicznych, spersonalizowanej personalizacji, zwiększonej biokompatybilności i funkcjonalności oraz rozszerzonego zakresu zastosowań klinicznych. Dzięki ciągłemu postępowi technologicznemu i głębszym zastosowaniom klinicznym, siatka tytanowa będzie odgrywać coraz ważniejszą rolę w dziedzinie augmentacji kości.
I. Innowacje technologiczne i spersonalizowana personalizacja
- Technologia druku 3D:
Technologia druku 3D umożliwia dostosowanie siatki tytanowej do konkretnych potrzeb pacjentów. Ta spersonalizowana siatka może dokładniej dopasować się do obszaru ubytku kości, poprawiając precyzję i wskaźnik powodzenia operacji.
Druk 3D może również tworzyć złożone geometrie i mikrostruktury, optymalizując mechaniczne i biologiczne właściwości tytanowej siatki. - Projektowanie i symulacja cyfrowa:
Oprogramowanie do projektowania cyfrowego pozwala chirurgom planować i symulować operacje z dużą precyzją przed operacją, zmniejszając niepewność i ryzyko podczas zabiegu.
Technologie cyfrowe pomagają również chirurgom lepiej ocenić kompatybilność siatki tytanowej i oczekiwany wynik operacji, zwiększając niezawodność i bezpieczeństwo zabiegu.
II. Udoskonalenia w zakresie biokompatybilności i funkcjonalności
- Technologia modyfikacji powierzchni:
Modyfikacja powierzchni siatki tytanowej, na przykład poprzez natryskiwanie bioaktywnych powłok ceramicznych lub zastosowanie mikro/nanostrukturyzacji, może poprawić jej biokompatybilność i możliwości integracji kości.
Te modyfikacje powierzchni sprzyjają adhezji, proliferacji i różnicowaniu osteoblastów, przyspieszając tworzenie nowych kości i proces gojenia. - Funkcjonalne materiały kompozytowe:
Połączenie siatki tytanowej z innymi funkcjonalnymi materiałami, takimi jak czynniki wzrostu lub nośniki leków, może nadać siatce dodatkowe funkcje biologiczne.
Te materiały kompozytowe mogą wspomagać regenerację i naprawę tkanki kostnej, jednocześnie zmniejszając ryzyko stanów zapalnych i infekcji.
III. Rozszerzenie zakresu zastosowań klinicznych
- Naprawa złożonych wad kości:
Wraz z ciągłym postępem technologicznym, zastosowanie siatki tytanowej w naprawie złożonych ubytków kostnych stanie się bardziej powszechne.
Niezależnie od tego, czy chodzi o poziome, czy pionowe ubytki kostne, siatka tytanowa może zapewnić skuteczne wsparcie i działać jako bariera, promując tworzenie i gojenie się nowej kości. - Aplikacje interdyscyplinarne:
Zastosowanie siatki tytanowej w augmentacji kości nie będzie ograniczone do medycyny jamy ustnej; można ją również rozszerzyć na inne dziedziny medycyny.
Na przykład w chirurgii ortopedycznej siatka tytanowa może być stosowana do naprawy ubytków kostnych po złamaniach lub wymianie stawu. W chirurgii plastycznej siatka tytanowa może być stosowana do rekonstrukcji kości twarzy lub naprawy ubytków tkanek miękkich.
Wnioski
Technologia Guided Bone Regeneration (GBR) wykorzystuje siatkę tytanową jako membranę barierową, skutecznie zapobiegając inwazji komórek nieosteogennych na obszar ubytku kości i zapewniając kanał regeneracyjny dla komórek osteogennych. Ze względu na wysoką wytrzymałość, doskonałą biokompatybilność i osteokonduktywność, siatka tytanowa sprawdza się wyjątkowo dobrze w naprawie poważnych ubytków kości wyrostka zębodołowego. Od 1996 roku technologia siatki tytanowej GBR jest szeroko stosowana w miejscowej rekonstrukcji wyrostka zębodołowego i jest odpowiednia dla różnych stopni ubytków poekstrakcyjnych. W połączeniu z innymi metodami augmentacji kości i biomateriałami, siatka tytanowa zmniejsza ryzyko niepowodzenia zabiegu chirurgicznego i resorpcji kości. Wraz z postępem technologicznym, zastosowanie siatki tytanowej będzie się nadal rozszerzać, oferując więcej możliwości naprawy złożonych ubytków kostnych i zastosowań interdyscyplinarnych.
FAQ
P1: Jakie są wady siatek tytanowych?
O: Główne wady siatek tytanowych obejmują: ich twardość, która może powodować podrażnienie lub odsłonięcie błony śluzowej; w niektórych przypadkach siatka tytanowa może wymagać wtórnej operacji w celu usunięcia; dodatkowo koszt siatek tytanowych jest stosunkowo wysoki, co może zwiększać obciążenie ekonomiczne pacjentów.
P2: Czy na siatce tytanowej wyrośnie kość?
O: Tak, kość może rosnąć na siatkach tytanowych. Siatki tytanowe mają dobre właściwości osteokondukcyjne, co oznacza, że promują przyczepianie się, proliferację i różnicowanie komórek kostnych na swojej powierzchni, co prowadzi do tworzenia nowej tkanki kostnej.
P3: Dlaczego kość jest przeszczepiana na siatkę tytanową?
O: Kość jest przeszczepiana na siatki tytanowe, aby zapewnić dodatkową objętość kości w obszarach ubytków kostnych, promując regenerację i naprawę kości. Siatki tytanowe działają jak rusztowanie, wspierając i kierując wzrostem nowej kości, przywracając w ten sposób strukturę i funkcję kości.
P4: Czy tytan połączy się z kością?
O: Tak, tytan może łączyć się z kością. Tytan tworzy osseointegrację z tkanką kostną, w której komórki kostne przyczepiają się i namnażają na powierzchni tytanu, umożliwiając bezpieczne zamocowanie siatki tytanowej w obszarze ubytku kości.
P5: Czy siatka tytanowa rozpuści się?
O: Siatka tytanowa nie rozpuszcza się. Tytan jest metalem o doskonałej odporności na korozję i stabilności, dzięki czemu może pozostawać w ludzkim ciele przez długi czas bez ulegania zmianom chemicznym lub rozpuszczaniu.
P6: Jakie są wady tytanu w stomatologii?
Wady tytanu w stomatologii mogą obejmować: jego twardość może powodować dyskomfort podczas użytkowania; w niektórych przypadkach tytan może powodować reakcje alergiczne; dodatkowo koszt tytanu może być stosunkowo wysoki, zwiększając koszty leczenia dla pacjentów.
P7: Czy powinienem usunąć siatkę tytanową?
O: Konieczność usunięcia siatki tytanowej zależy od konkretnej sytuacji pacjenta. Jeśli siatka tytanowa nie powodowała żadnego dyskomfortu ani powikłań i skutecznie wspierała regenerację i naprawę kości, jej usunięcie zazwyczaj nie jest wymagane. Jeśli jednak siatka powoduje podrażnienie błony śluzowej, ekspozycję lub inne problemy, konieczne może być rozważenie usunięcia lub innych opcji leczenia. Decyzja powinna zostać podjęta po dokładnej dyskusji i ocenie z lekarzem.